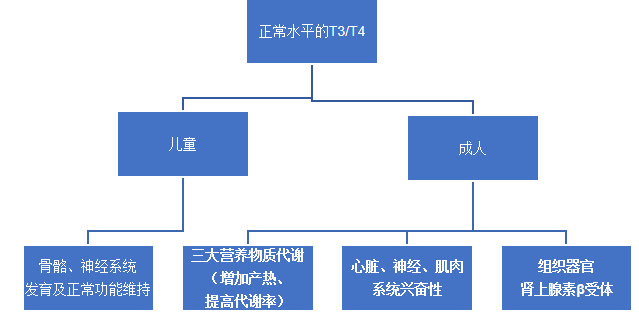
甲状腺功能异常
明确甲状腺激素过多或过少时的病理生理改变。认识甲状腺功能亢进症和甲状腺功能减退症的病因分类和发病机制。
阐述甲状腺功能亢进症和甲状腺功能减退症的临床表现,包括特殊临床现象,诊断和鉴别诊断。
阐述甲状腺功能亢进症和甲状腺功能减退症的药物治疗原则。认识甲状腺功能亢进症同位素治疗和手术治疗的适应证,以及甲状腺功能亢进症危象的诱因及防治原则。
概述
甲状腺功能亢进症
概念
甲状腺毒血症:血循环中甲状腺激素过多,引起神经、循环、消化等系统兴奋性增高和代谢亢进为主要表现的一组临床综合征。
1、甲状腺功能亢进类型
甲状腺功能亢进症:简称甲亢,指甲状腺腺体本身产生甲状腺激素过多而引起的甲状腺毒症。在各种原因引起的甲亢中以毒性弥漫性甲状腺肿 (Graves 病)最常见,占甲亢的80%~85%。我们常说的“甲亢”实际是说的Graves病!
2、非甲状腺功能亢进类型
甲状腺腺体并无功能亢进,是由于摄入过量外源性甲状腺激素或甲状腺炎症破坏甲状腺滤泡,导致甲状腺激素释放至血液增多等病因所致,产生一过性甲亢,例如亚急性甲状腺炎、无症状性甲状腺炎等。
分类
按发病位置
1.原发性甲亢属于甲状腺腺体本身病变,包括自身免疫性甲亢Graves病(毒性弥漫性甲状腺肿)、多结节性毒性甲状腺肿、甲状腺自主高功能腺瘤、碘甲亢。
2.中枢性甲亢又称为垂体性甲亢,是由于垂体促甲状腺激素(thyroid stimulating hormone,TSH)腺瘤分泌过多TSH所致甲亢。
按甲亢程度
1.临床甲亢的甲状腺功能特点是血清TSH降低,总甲状腺素(total throxine,TT4)、游离甲状腺素(free throxine,FT4)、总三碘甲状腺原氨酸(total triiodothyronine,TT3)、游离三碘甲状腺原氨酸(free triiodothyronine,FT3)升高;
2.亚临床甲亢仅血清TSH降低,甲状腺激素水平正常。
Graves 病(GD)
一、发病机制
(一)遗传
Greaves Disease(GD)有显著的遗传倾向,是一种多基因的复杂遗传病,与HLA基因相关
白种人与HLA-B8、HLA-DR3、DQA1×501相关
非洲人种与HLA-DQ3相关
亚洲人种与HLA-Bw46相关
(二)自身免疫
Graves病为自身免疫性疾病,在具有遗传易感的人群(特别是女性)中,Graves病患者血清中存在针对甲状腺细胞TSH受体的特异性自身抗体,称为TSH受体抗体(TRAb)
TRAb有2种类型
1) TSAb(TSHR simulation Ab):TSH受体刺激性抗体,是通过激活TSH受体,促进甲状腺合成和分泌过多的甲状腺激素,导致甲亢。
2) TSBAb(TSHR stimulation blocking Ab):TSH受体刺激阻断性抗体,可阻断TSH与受体的结合,与甲状腺功能减退症发生有关。
(三)环境因素
(1)感染:如耶尔森肠杆菌,产生TSH受体样物质
(2)应激、精神因素:可能通过免疫系统发生的,免疫监视功能降低
(3)性激素:女性多见,本病发病率女性高发(女:男=4-6:1)
二、临床表现
(一)高代谢综合征
乏力、怕热、多汗、皮肤潮湿、低热、体重下降等。
(二)精神神经系统
激惹、失眠、紧张、焦虑、烦躁、注意力不集中、伸舌或双手平举可见细震颤、腱反射活跃。
(三)心血管系统
症状: 心悸、胸闷、气短等症状
体征:(1)心动过速,常为窦性,休息和睡眠时心率仍快
(2)心尖区第一心音亢进,可闻及收缩期杂音
(3)心律失常,以房颤、房早等房性心律失常多见
(4)心脏增大,心力衰竭
(5)收缩压上升,舒张压下降,脉压差增大。
(四)消化系统
常有食欲亢进,多食消瘦,排便次数增多,老年可有食欲减退、厌食。可出现转氨酶升高、黄疸等异常表现。
(五)肌肉骨骼系统
甲亢性肌病、肌无力及肌萎缩,常累及近端肌肉,可出现周期性瘫痪(转移性低血钾)。
(六)生殖系统
女性常有月经减少或闭经;男性阳痿。
(七)造血系统
轻度贫血、外周血白细胞和血小板轻度降低。
甲状腺肿大
特点
• 弥漫性
• 对称性
• 质地不等
触及震颤 ,闻及血管杂音,为诊断本病的重要体征
极少数无甲状腺肿大或甲状腺位于胸骨后纵隔内者,需用放射性核素扫描或X线检查确定
甲状腺左叶、右叶和峡部弥漫性肿大
眼部表现
1、单纯性突眼:与交感神经兴奋性增高有关
轻度突眼:突眼度 19-20 mm
Stellwag 征:瞬目减少
上睑挛缩、睑裂增宽
Von Graefe征:下视时,上眼睑不能随眼球下落,露白色巩膜
Joffroy征:眼球上看时,前额皮肤不能皱起
Mobius征:双眼看近物时眼球辐辏不良
2、浸润性眼征(Graves眼病):与眶周组织的自身免疫性炎症有关,眶CT发现眼外肌肿胀增粗,可单侧突眼。
Graves 眼病
1.临床表现:眼睑肿胀,结膜充血水肿,眼球活动受限,眼睑闭合不全、角膜外露,甚至失明
2.本病男性多见
3.有5%的患者仅有明显突眼而无甲亢症状,TT3、TT4在正常范围,称之为甲状腺功能正常的Graves眼病
4.诊断Graves眼病:应行眶后CT或MRI检查,可见眼外肌肿胀增粗,同时排除球后占位性病变
其他表现
胫前粘液性水肿
——见于Graves病,病因不明
(1)为GD相关自身免疫性病变在皮肤部位的表现
(2)皮肤增厚、粗,结节,突出表面。毛孔粗,内陷明显,压之无凹陷切迹。汗毛增生,皮损融合,似橡皮腿
(3)好发于胫前区,亦可见于足背、趾、踝
(4)无压痛,淡红色或淡紫色
指端粗厚
甲剥离
三、GD的实验室检查和其他检查
一、甲状腺激素
血清总T4(TT4)测定
(TT4是总甲状腺素)
T4全部由甲状腺分泌而来,是判定甲状腺功能最基本的筛选指标,80%-90%与甲状腺球蛋白(TBG)结合。故分析TT4结果时要注意血清中TBG浓度的影响
血清总T3(TT3)测定
(TT3是总三碘甲状腺原氨酸)
80%TT3由外周T4转换而来,20%由甲状腺合成,故同样受TBG浓度影响。TT3为早期GD、治疗中疗效观察及停药后复发的敏感指标,亦是诊断T3型甲亢的特异指标
TBG(甲状腺球蛋白)
妊娠 ↑ 雄激素↓
雌激素 ↑ 糖皮质激素↓
急性肝炎或慢活肝 ↑ 低蛋白血症↓
FT3、FT4
(F就是游离的意思,之前的T是total的意思)
是实现该激素生物效应的主要部分,且不受血TBG影响,直接反映甲状腺功能状态,是诊断甲亢的首选指标。
促甲状腺素的测定(TSH)
当甲状腺功能改变时,TSH的改变较TH更迅速而显著
是反映甲状腺功能的敏感指标,尤其对亚临床型甲亢和亚临床型甲减的诊断有重要意义
二、自身抗体
TSH受体抗体(TRAb)
• 诊断GD的指标之一,新诊断的GD患者75%~96%TRAb阳性
• 需要注意的是,TRAb中包括刺激性(TSAb)和抑制性(TSBAb)两种抗体,而检测到的TRAb仅能反映有针对TSH受体的自身抗体存在,不能反映这种抗体的功能
• 当临床表现符合Graves病时,一般都将TRAb视为TSH受体刺激抗体(TSAb)
• 85%~100%的GD新诊断患者TSAb阳性,TSAb的活性平均在200%~300%
甲状腺过氧化物酶抗体(TPOAb)和甲状腺球蛋白抗体(TgAb)
属于自身免疫性甲状腺炎的标志性抗体,Graves病患者可见TPOAb、TgAb阳性;如同时存在桥本甲状腺炎,TPOAb、TgAb多呈高滴度阳性。
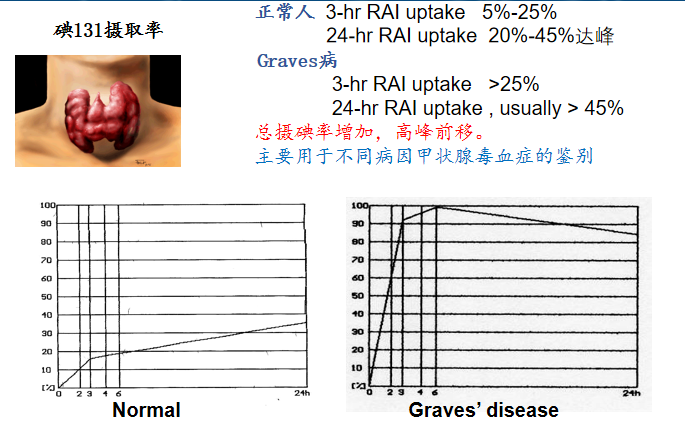
碘131摄碘率
三、影像学
甲状腺超声
甲状腺SPECT扫描
四、诊断
诊断程序
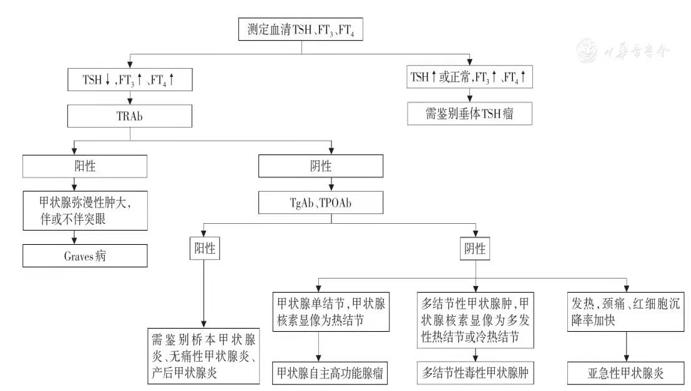
①甲状腺毒症的诊断:测定血清TSH和甲状腺激素的水平
②确定甲状腺毒症是否来源于甲状腺功能的亢进
③确定引起甲状腺功能亢进的原因,如GD、结节性毒性甲状腺肿、甲状腺自主高功能腺瘤等
(一)甲亢的诊断(功能诊断)
(1)高代谢症状和体征
(2)甲状腺肿大伴或不伴血管杂音
(3)血清TT4、FT4 增高、TSH降低
具备以上三项诊断,并除外非甲亢性甲状腺毒症,甲亢即可成立
注意:淡漠型甲亢:高代谢症状不明显
少数患者无甲状腺肿大
T3型甲亢:仅T3增高
(二)Graves 病的诊断(病因诊断)
①甲亢诊断成立
②甲状腺弥漫性肿大(触诊和B超证实), 少数病例可无甲状腺肿大
③眼球突出和其它浸润性眼征
④胫前粘液性水肿
⑤甲状腺受体抗体(TRAb或TSAb)阳性
以上标准,①②诊断必备条件
③④⑤为诊断辅助条件
鉴别诊断
非甲状腺功能亢进类型
甲状腺腺体并无功能亢进,是由于摄入过量外源性甲状腺激素或甲状腺炎症破坏甲状腺滤泡,导致甲状腺激素释放至血液增多等病因所致,产生一过性甲亢,例如亚急性甲状腺炎、无症状性甲状腺炎等。
• 相同点:均有高代谢表现、甲状腺肿和血清甲状腺激素水平升高
• 不同点:病史、甲状腺体征和131I摄取率
甲状腺功能亢进类型
与(1.结节性毒性甲状腺肿)和(2.甲状腺自主高功能腺瘤)相鉴别,主要手段是甲状腺放射性核素扫描和甲状腺B超
A、GD的放射性核素扫描可见核素均质性地分布增强
B、多结节性毒性甲状腺肿:临床表现 +触诊多结节 + 可见核素分布不均,增强和减弱区呈灶状分布;
有功能的结节为“热”结节,周围和对侧甲状腺组织受抑制或者不显像
C、甲状腺自主性功能性腺瘤:临床表现 + 触诊多结节 + 仅在肿瘤区有核素浓聚,其他区域的核素分布稀疏,甲状腺B超可以发现肿瘤
五、治疗
治疗的理论基础
1.目前尚不能对GD进行病因治疗
2.Graves病是一种自身免疫性疾病,有发作与自发缓解的倾向(规律) 在疾病发作期间将甲状腺功能维持在正常范围,等待自身免疫反应消退
3.除非存在严重的有可能威胁到视力的Graves眼病,一般不用免疫抑制剂
4.Graves病的治疗主要牵涉到甲亢治疗和Graves眼病两方面的治疗

抗甲状腺药物治疗
抗甲状腺药物
——一般不会引起永久性的甲状腺功能减退。仅能获得40%~60%治愈率,且疗程较长,停药后复发率较高,药物的副作用时有发生
适应症 病情轻
甲状腺轻中度肿大
青少年 (20岁以下),孕妇,年迈体弱
有严重肝肾疾病不能手术
术前准备,术后复发
131碘治疗前后辅助治疗
禁忌症 外周血白细胞计数<3.0×109/L或对该类药物有过敏反应,以及其他不良反应的甲亢患者
种类和机理
硫脲类
甲硫氧嘧啶(methylthiouracil,MTU)
丙硫氧嘧啶(propylthiouracil,PTU)
咪唑类
甲硫咪唑 (methimazole,MMI 赛治)
卡比马唑 (carbimazole,CMZ 甲亢平)
机理
抑制甲状腺激素的合成
抑制外周T4向T3转化
剂量和疗程
初治期: MTU / PTU 300 mg - 450 mg /d (6-8周)
MM I/ CMZ 20 mg – 40 mg / d
1.T4半衰期为1周左右,加之甲状腺内储存的甲状腺激素释放约需要2周,所以抗甲状腺药物发挥作用多在4周以上,故在用药后4周复查甲状腺功能。
2.临床症状缓解后开始减药,滞后于激素水平的改善
减量期: 甲亢症状缓解,甲状腺功能接近正常开始减量
MTU / PTU 50 mg - 100 mg
MMI / CMZ 5 mg – 10 mg (每2 – 4 周减一次 )
维持期: MTU / PTU 50 mg - 100 mg /d
MMI / CMZ 5 mg – 10 mg /d (每2 月复查甲功,维持1-2年 )
不良反应
• 粒细胞减少或缺乏 :约0.3%的患者会出现白细胞减少,多发生于初治1~3个月内,故治疗初期应每1~2周检查1次血常规。如在用药后白细胞出现逐步下降趋势,一般<3.0×109/L,立刻终止用药。用药期间嘱患者如出现咽痛、发热应及时就诊,谨防粒细胞缺乏症发生,重者可危及生命。
• 药疹
• 胆汁淤积性黄疸
• 中毒性肝炎
• 血管神经性水肿
停药指标
甲状腺功能正常
ATD维持治疗18~24个月可以停药(疗程足够)
TRAb转为阴性
其他药物治疗
复方碘溶液
作用机制:
抑制T4的释放
抑制T4的合成(Wolff-Chaikoff effect)
抑制T4向T3的转化
适应证:
甲状腺危象、 手术前准备
β受体阻断剂:
• 改善交感神经兴奋性增高的症状
• 与碘剂等合用于术前准备
• 131I治疗前后及甲状腺危象
• 哮喘、喘息型支气管炎患者禁用
• 心衰患者慎用
131碘治疗
原理
131I在衰变过程中释放β射线,使部分甲状腺滤泡细胞变性和坏死,甲状腺激素合成和分泌减少,甲状腺体积也随之缩小,由此达到治疗甲亢的目的。缺点:永久性甲减、放射性甲状腺炎、诱发甲亢危象、突眼加重。
适应症
中度甲亢
年龄25岁以上
甲亢药物过敏、长期无效、或治疗后复发
心、肝、肾疾病不宜手术、术后复发或不愿手术
禁忌症
妊娠、哺乳妇女
年龄25岁以下
严重心、肝、肾疾病或活动性结核
白细胞低于3 ×109/L, 或中性粒细胞低于 1.5 × 109/L
重症浸润性突眼
甲状腺危象
甲亢手术治疗
适应症
中重度甲亢
长期服药无效, 不愿服药, 或停药复发
巨大甲状腺,有压迫症状,胸骨后甲状腺肿并甲亢
怀疑恶变
禁忌症
严重的浸润性突眼
合并较重心、肝、肾疾病无法耐受手术
妊娠前1~3月和6个月后
并发症
出血、感染、甲旁减及甲减
呼吸道梗阻
甲状腺危象
喉上和喉返神经损伤
突眼恶化
亚临床甲亢
概念:是指血清TSH水平低于正常下限,而TT3、TT4在正常范围,不伴或伴有轻微甲亢症状。
如患者TSH持续<0.1 mIU/L,强烈推荐下列情况接受抗甲状腺治疗:
①年龄≥65岁。
②存在心脏病危险因素或合并心脏病。
③合并骨质疏松症。
④未行雌激素/双磷酸盐治疗的绝经女性。
⑤有甲亢临床表现。
淡漠型甲亢
多见于老年人,起病隐匿
症状不典型: 消瘦、心脏病变突出
易发生甲状腺危象
T3型甲亢
临床表现与一般Graves病相同
血T3、FT3 ↑,而T4、FT4正常,甲状腺吸131I率增高
多见于:碘缺乏地区甲亢,老年人
妊娠期甲亢
因为甲状腺激素结合球蛋白增加,所以妊娠期甲状腺功能异常的诊断主要根据FT4和FT3以及TSH作出。
(1)一过性妊娠剧吐甲状腺功能亢进(transient hyperthyroidism of hyperemesis gravidarum, THHG),仅发生于妊娠期间
(2)甲亢合并妊娠
(3)产后GD
(4)产后甲状腺炎症(PPT)
甲亢危象
• 甲亢危象,也称甲状腺危象(thyroid crisis),是指危及生命的甲状腺机能亢进状态,是在甲亢病情尚未控制时,由于一些诱因使原有症状突然加剧的一组症候群。
• Gravs病和毒性多结节性甲状腺肿均可发生。
• 其本质:甲亢患者在各种诱因(感染、手术准备不充分等)下,使甲状腺激素向血循环中“倾倒”,甲状腺激素水平突然增加,引起危及生命的症候群。
• 表现为:高热大汗、焦躁易怒、腹痛腹泻、恶心呕吐、心悸气促等。
• 死亡原因:高热虚脱、心力衰竭、肺水肿、严重水电解质紊乱。
诱因
• 感染:占4/5。
• 应激状态:如精神极度紧张、过度劳累、高温、心衰、糖尿病酸中毒、脑血管意外等
• 不适当停用抗甲状腺药物:由于突然停用碘剂,甲状腺滤泡上皮细胞内碘浓度减低,抑制效应消失,甲状腺内原来贮存的碘又能合成激素使病情迅速加重;
• 其他:如过多或过重、反复触摸甲状腺,使甲状腺损伤,使大量甲状腺短时间内释放
• 外科原因:如甲亢未被控制而行手术,术中过度挤压甲状腺
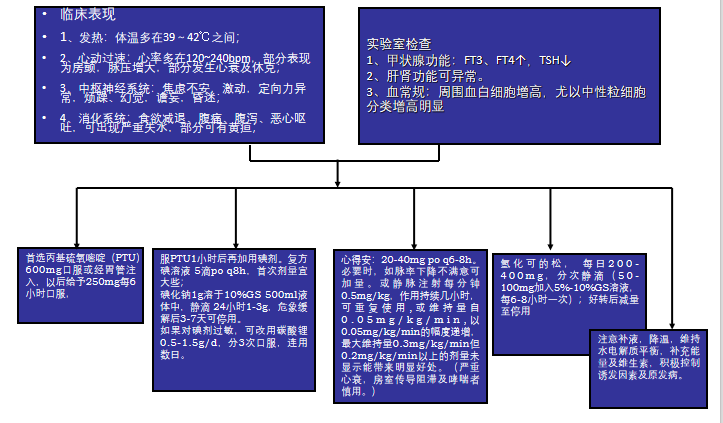
临床特点
• 体温升高 体温急骤升高,多在39℃以上,大汗淋漓,皮肤潮红,继而汗闭、皮肤苍白、脱水。高热是甲亢危象的特征表现,可与重症甲亢相鉴别
• 中枢神经系统 精神变态、焦虑、烦躁不安、震颤,严重可出现谵妄、嗜睡,甚至昏迷,一旦昏迷,往往预后不良
• 循环系统 窦性或异源性心动过速,常达160次/分以上,与体温升高不成比例,可出现心律失常,肺水肿、充血性心力衰竭,最终血压下降,进而休克。
• 消化系统 食欲极差,恶心,呕吐频繁,腹痛,腹泻明显,病后体重锐减,肝脏肿大,肝功能不正常,严重可出现黄疸,黄疸出现预示病情预后不良。
• 电解质紊乱 由于进食差,吐、泻及大量出汗,最终出现电解质紊乱,约半数出现低钾血症,1/5出现低钠血症
• 淡漠型甲亢危象 表情淡漠,木僵,嗜睡,反射降低,明显乏力,低热,心率慢,脉压小,恶液质,甲状腺常轻度肿大,最后陷入昏迷,甚至于死亡
治疗措施
治疗原则
早期诊断,临床高度疑似本症及在危象先兆时即应按甲亢危象处理。
①抑制甲状腺激素合成。
②减少甲状腺激素的释放。
③拮抗甲状腺激素的作用。
④消除诱因及支持疗法。
(1)一般治疗:
①全身支持疗法:
补液(2000-3000ml);足够的能量,吸氧,以减轻组织的缺氧;注意调节电解质和酸碱平衡。
心衰时除应用强心剂外,掌握恰当的补液速度和补钠量,并可应用无创辅助通气减轻心脏负荷。
②积极治疗诱发因素:积极抗感染,预防二重感染。
③镇静退热:物理降温;退热剂(避免用乙酰水杨酸类药物),躁动不安者可予安定5-10mg或水合氯醛15ml灌肠。
④肾上腺皮质激素:
氢化可的松, 每日200-400mg,分次静滴(50-100mg加入5%-10%GS溶液,每6-8小时一次);好转后减量至停用。
(甲亢危险时,肾上腺皮质功能相对不足,另糖皮质激素能抑制TSH分泌以及T4向T3转化减轻外周组织对甲状腺激素的反应,但需注意防止二重感染。)
(2)降低血循环中甲状腺激素的浓度
①抑制甲状腺激素合成:首选丙基硫氧嘧啶(PTU)600mg口服或经胃管注入,以后给予250mg每6小时口服,待症状缓解后减至一般治疗剂量。
②抑制甲状腺激素向血中释放,碘剂可抑制甲状腺激素释放:为迅速控制病情,应立即服PTU1小时后再加用碘剂。
③降低周围组织对甲状腺激素的反应,降低儿茶酚胺的效应。
心得安(肾上腺能β受体阻断剂;严重心衰,房室传导阻滞及哮喘者慎用。)
(3)特殊情况的处理
血中T3、T4水平升高较突出者上述常规治疗效果不满意,可用血浆置换、血液透析、腹膜透析。
(4)监测生命体征,加强护理
保持呼吸道通畅,防止褥疮、避免继发感染。
抢救流程
预后
• 联合使用碘、PTU、糖皮质激素,可使T3在24~48小时内恢复正常范围。
• 经上述治疗有效者病情在1~2d内可明显改善,1周内恢复,此后碘剂和糖皮质激素逐渐减量,直至停药。
• 在上述常规治疗效果不满意时,可选用腹膜透析、血液透析或血浆置换等措施。
• 甲亢危象病死率在20%以上(20~100%)。
甲状腺功能减退症
概念
甲状腺功能减退症(hypothyroidism,简称甲减)
是由多种原因引起的甲状腺激素(TH)合成、分泌不足或致生物学效应异常低下而引起的全身性低代谢综合征,其病理特征是粘多糖在组织和皮肤堆积,表现为粘液性水肿。
分类
根据甲减起病时年龄分为三类
• 呆小症(又称克汀病),功能减退始于胎儿期或新生儿期
• 幼年型甲减,功能减退始于青春发育期前的儿童和青少年
• 成年型甲减,功能减退始于成人期
根据病变部位分为三类
• 原发性甲减(甲状腺性甲减),由甲状腺腺体本身病变所致
• 中枢性甲减(下丘脑、垂体性病变)促甲状腺激素释放激素(TRH)、TSH分泌减少所致
• 周围性甲减(甲状腺激素抵抗综合征),由TH在外周组织发挥作用缺陷所致
根据甲状腺功能减低的程度分为
临床甲减
亚临床甲减
病因
成年原发性甲减的病因
• 自身免疫损伤:自身免疫性甲状腺炎
• 甲状腺破坏:颈部疾病的放射治疗,甲亢131I治疗后,甲状腺大部分或全部切除术后,甲状腺广泛病变(如甲状腺癌,转移癌等)
• 碘过量:诱发和加重自身免疫性甲状腺炎,含碘药物(可达龙)
• 抗甲状腺药物:碳酸锂、硫脲、咪唑类药物
• 先天或遗传因素
• 特发性:原因不明
临床表现
两大症候群:代谢减低、交感神经兴奋性下降
发病隐匿、病程长、早期可没有特异症状
• 低基础代谢率症群:怕冷、体重增加、反应迟钝、精神抑郁、厌食、腹胀、便秘
• 皮肤:皮温低、干燥、粗糙、脱皮屑、手脚掌皮肤姜黄色
• 精神神经系统:嗜睡、听力障碍、跟腱反射时间延长
• 肌肉和关节:关节疼痛
• 心血管系统:心包积液、心力衰竭、心率慢
• 黏液性水肿面容:表情呆滞、颜面和(或)眼睑水肿
• 内分泌系统:性欲减退,男性ED;女性月经多,经期长,不孕,不育。可有血PRL增高,有溢乳
• 血脂代谢:血TG和LDL-ch升高
• 严重者黏液性水肿昏迷:为粘液性水肿最严重的表现。寒冷、感染是最常见的诱因,表现为嗜睡,体温<35℃,呼吸减慢,心动过缓,血压下降,反射减弱或消失。
实验室和其他检查
甲状腺功能
TSH升高,TT4和FT4下降,和病情严重程度相关。而轻型或甲减早期时TT3、FT3不一定下降。亚临床甲减仅TSH升高,TT4和FT4正常。
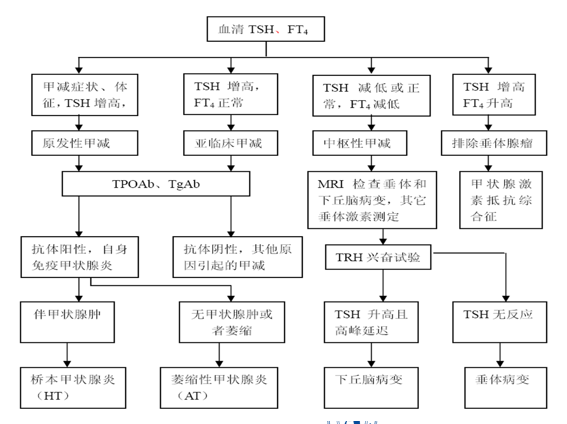
TRH兴奋试验
原发性甲减时,TSH基础值升高,对TRH的刺激反应增强。而继发性甲减的反应不一致,如病变在垂体,多无反应;如病变在下丘脑则多呈延迟反应。
抗体测定
甲状腺球蛋白抗体( TgAb )、甲状腺过氧化物酶抗体( TPOAb)阳性,提示甲减是由于自身免疫性甲状腺炎(桥本氏甲状腺炎、萎缩性甲状腺炎)所致
病理学检查
必要时,可通过活体组织检查或针吸穿刺取甲状腺组织或细胞做病理学检查,协助诊断
其他检查
• 胆固醇明显升高,以原发性甲减常见,而继发性甲减正常或降低
• 心肌酶谱升高
• 血红蛋白和红细胞减少
• 少数患者泌乳素增高
• 糖耐量试验低平,胰岛素反应延迟
• 心脏超声:可有心包积液
• 蝶鞍增大
诊断
• 血清TSH增高,FT4降低,可诊断甲状腺性甲减
• 如血清TSH正常或减低,FT4亦降低,考虑为垂体性甲减或下丘脑性甲减,需做TRH兴奋试验来区分
• 对周围性甲减的诊断有时很难,其主要临床特点为患者有临床甲减征象而血清T4浓度增高,甲状腺摄131I率可增高,用T3、T4治疗疗效不佳,提示受体不敏感
鉴别诊断
• 早期轻症甲减或不典型甲减常伴贫血、肥胖和水肿,需与其他原因引起的贫血、肾病综合征或特发性水肿相鉴别
• 泌乳素增高、蝶鞍增大者,应与垂体瘤相鉴别
• 有心包积液者,需与其他原因的心包积液相鉴别
• 低T3综合征:指非甲状腺疾病原因引起的伴有低T3的综合征。非甲状腺本身病变,它是由于严重疾病、饥饿状态导致的循环甲状腺激素水平的减低,是机体的一种保护性反应。
治疗
• 临床型甲减必须用TH替代治疗;亚临床型甲减是否需要治疗尚无一致的意见。一般认为血TSH>10mU/L需要治疗
• 药物选择左甲状腺素片( L-T4 ),一般开始剂量宜小,重症或伴心血管疾病者及老年人要注意从更小剂量开始,逐渐加量,每4-6周测定激素指标,调整剂量直到治疗目标,之后每6-12个月复查激素指标。
• 如同时伴有肾上腺皮质激素缺乏应先行补充糖皮质激素,3-5d后方可补充
黏液性水肿昏迷
• 支持疗法:1)低体温的处理:保温、提高室温;2)低钠血症:限制输液量,以避免进一步降低血渗透压而加重昏迷,有低钠血症抽搐可适当补高渗钠;3)低血糖应立即静滴高渗糖;4)肺通气障碍:可予辅助呼吸
• 补充甲状腺激素:1)L-T4:静滴或鼻饲:首剂:300-500μg,以后50-200μg/d;2)L-T3:静滴或鼻饲,首次50-100μg,以后20-50μg;3)干甲状腺片:首剂120-240mg,以后80-120mg
• 糖皮质激素:300-400mg/d
• 针对诱因治疗
思考题
1.Graves病的发病机制。
2.甲亢的临床表现及实验诊断依据。
3.甲亢非药物治疗方法的适应证。
4.甲亢危象的治疗。
5.甲减的临床表现及实验诊断依据。
6.TRAb、 TgAb 、TPOAb在甲状腺疾病诊断中的作用。