肝硬化
• 掌握肝硬化的临床表现和诊断要点;
• 熟悉肝硬化鉴别诊断和并发症;
• 了解肝硬化的病因和发病机制及治疗原则
定义
肝硬化
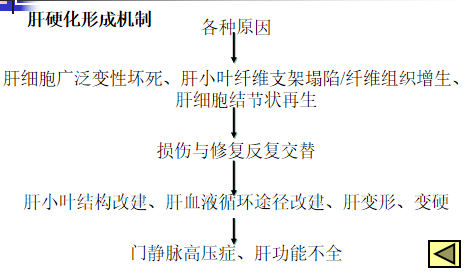
——是一种以肝组织弥漫性纤维化、再生结节和假小叶形成为特征的慢性肝病;
临床以肝功能损害和门脉高压为主要表现;后期常出现食管胃底静脉曲张破裂出血、肝性脑病、肝肾综合征及原发性肝癌等严重并发症;
临床表现
• 起病常隐匿,病情进展缓慢;
• 早期症状较轻,缺乏特异性;
• 后期因并发症发生,可出现消化系及全身表现;
• 临床表现:肝功能不全;门脉高压症;并发症表现
一、肝功能不全
一般症状
• 最早的常见症状-易疲劳、乏力;
• 食欲不振,厌油、腹胀、腹泻、体重减轻;
• 肝区隐痛;
• 肝病面容-皮肤晦暗、毛细血管扩张。
合成功能异常
• 合成白蛋白减少:浮肿、腹水、腹胀
• 合成凝血因子减少:鼻衄、牙龈出血、皮肤紫癜、消化道出血等
转运及排泄功能异常
• 对胆红素摄取、结合及排泄功能障碍:黄疸
• 对胆汁酸转运功能障碍:胆囊结石
激素代谢功能异常
• 主要有雌激素↑、雄激素↓-男性患者常有性欲减退、睾丸萎缩、毛发脱落及男性乳房发育等
女性有月经失调、闭经、不孕等;蜘蛛痣、毛细血管扩张、肝掌
• 肾上腺皮质激素↓-皮肤色素沉着
• 继发性醛固酮↑和抗利尿激素↑-对腹水的形成和加重有促进作用
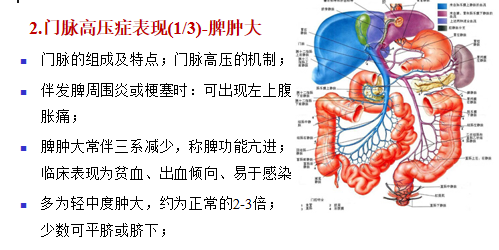
二、门脉高压症表现
脾肿大
侧支循环建立与开放
• 胃食管静脉曲张:胃冠状V-食管V、奇V
• 腹壁静脉曲张:脐V-副脐V、腹壁V
• 痔静脉曲张:直肠上V-直肠中下V
• 呕血、黑便、便血、腹壁静脉显露/曲张、水母头
腹水
• 是LC最突出的临床表现;腹胀、腹部膨隆
• 胸闷、呼吸困难:少数出现胸水,称肝性胸水
• 移动性浊音阳性;脐疝(大量腹水)
• 腹水为漏出液,对利尿剂敏感;
• 少数对利尿剂不敏感称顽固性腹水;
三、肝脏改变
• 早期:常有肝肿大,表面尚平滑,
• 晚期:缩小、质地较硬,可触及结节;
• 酒精性、胆汁淤积性及淤血性肝硬化后期往往肝肿大。如肝细胞进行性坏死或肝周围炎,可有压痛。
四、上消化道出血
• 最常见并发症;呕血和黑便是特征性表现;以急性大出血为常见表现形式,也可表现为慢性失血或缺铁性贫血。
• 食管胃底静脉曲张(60-90%);急性出血平均死亡率是32%;
• 门脉高压性胃病
• 消化性溃疡
五、感染
• 肝硬化患者免疫力低下,门体分流,易于并发细菌感染-肺部、胆道、败血症、自发性腹膜炎(SBP)等;
• SBP-致病菌多为革兰阴性杆菌;表现为腹痛、寒热、腹水迅速增长、腹膜刺激征等;
• 易患因素:腹水蛋白低、消化道出血、胃肠炎、胃肠外感染、严重肝功能损害、腹腔-静脉短路(转流)术;腹水穿刺多形核细胞增多,有助于SBP诊断
六、肝性脑病
• 最严重并发症,最常见的死亡原因
• 是严重肝病引起,以代谢紊乱为基础的中枢神经系统功能失调综合征,临床表现为意识障碍、行为失常和昏迷。
• 根据意识障碍程度、神经系统表现和脑电图改变,可将肝性脑病分为四期。
• 一期(前驱期):以轻度性格改变和行为异常为主,患者应答尚准确,但吐词不清且较缓慢。可有扑翼样震颤,脑电图多数正常,有时症状不明显,易被忽视。
• 二期(昏迷前期):以意识错乱、睡眠障碍及行为异常为主。定向力和理解力均减退,不能完成简单的计算和智力构图(如搭积木等),语言不清,书写障碍。多有睡眠时间倒错,甚至出现幻觉、恐惧及狂躁。此期有明显的神经体征,如腱反射亢进、肌张力增高、踝阵挛及巴彬斯基征阳性。扑翼样震颤仍可引出,脑电图有特征性异常。
• 三期(昏睡期):以昏睡和精神错乱为主,各种神经体征持续或加重,大部分时间呈昏睡状态,可以唤醒。醒时尚可应答问话,但常有神志不清和幻觉。扑翼样震颤仍可引出。脑电图有异常波形。
• 四期(昏迷期):神志完全丧失,不能被唤醒。浅昏迷时,对疼痛刺激和不适体位尚有反应,;深昏迷时各种反射均消失,肌张力减低,瞳孔散大,可出现阵发性惊厥、踝阵挛和换气过度。脑电图明显异常。
七、肝肾综合征(HRS):又称功能性肾衰
• 特征:自发性少尿或无尿;氮质血症;稀释性低钠血症和低尿钠;肾脏无明显病理改变;
• 分型:
I型-肾功能损害进展迅速,在数天至2周内出现肾功能衰竭,常见诱因:严重感染、SBP、大量腹腔穿刺放液;也可无明显诱因。
II型-在数周至数月内逐渐发生肾功能衰竭,肾功能损害进展相对较慢。
八、原发性肝癌
• 多在大结节或大小结节混合型肝硬化基础上发生。短期内出现肝迅速增大、持续肝区疼痛、肝表面发现肿块或血性腹水,应怀疑并做进一步检查。
• 腹部增强CT/MRI+AFP
九、电解质和酸碱平衡紊乱
• 低钠血症、低钾低氯血症和代谢性碱中毒:也是肝性脑病的常见诱因;
• 低钙、低镁:也很常见;
• 机制:摄入减少、排泄增多;
十、肝肺综合征
• 指严重肝病:门体分流、血管活性物质增加;
• 肺血管扩张、动静脉分流、通气/血流比例失调;
• 低氧血症:
• 临床表现为呼吸困难和低氧血症;吸氧可改善症状但不能逆转病程。
诊断
1、病史
了解有无肝硬化(慢性肝损伤)病因及疾病演变过程;

2、临床症状
肝功能不全、门脉高压症、并发症表现;

3、辅助检查
评估肝功能状态;门脉高压及并发症的证据;肝脏形态及硬度;肝硬化病因及疾病程度(肝活检);
(1)血常规;尿常规;
(2)生化检查:肝功能、定量肝功能试验、肝纤维化标志物、PT;
(3)免疫学检查:病因评估;AFP筛查原发性肝癌
(4)腹水:外观、白蛋白、细胞计数及分类、血清-腹水白蛋白梯度;腹水培养
(5)影像学检查:GI、腹部B超、CT、MRI、
(6)内镜检查:不仅可评估有无食管胃底静脉曲张,而且可进行治疗。
(7)放射性核素检查:
(8)肝穿刺活检:协助病因评估、对肝纤维化分期及肝硬化有确诊价值。
治疗
治疗原则:消除病因是阻断疾病进展的关键;除病因治疗外,无症状代偿期肝硬化患者无需特别治疗;
失代偿期治疗目的:保护肝细胞功能;纠正代谢紊乱;降低门脉高压;防治并发症;对症及支持治疗。
1、病因治疗
消除病因是阻断疾病进展的关键。抗病毒;戒酒、胆汁淤积的治疗(UDCA、激素)等。
2、抗肝纤维化治疗
延缓或停止肝纤维化进展可显著改善肝硬化预后。
3、保肝治疗、
休息;饮食;药物;
4、促肝细胞生长素
主要用于重症肝炎的治疗;
5、腹水治疗
(1)限制钠、水的摄入:无盐或低盐饮食
钠盐:500-800mg (氯化钠1.2-2.0g)/日
水:1000ml/d左右,显著低钠血症,500ml/日以内
(2)利尿剂:螺内酯与呋塞米联合应用,比例100mg :40mg; 最大剂量:400mg/d :160mg/d;
原则:小剂量开始,防止低钾及并发症
(3)提高血浆胶体渗透压:定期、小量、多次输注新鲜冰冻血浆或白蛋白;
(4)大量腹腔放液(LVP):定义为反复大量放腹水,每次4-6L;
适应证:大量腹水,需放液减压,同时输注白蛋白 40g/次
(5)腹水浓缩回输:是治疗难治性腹水的较好办法;5千-1万ml→500ml回输;
优点:减少腹水;提高血浆胶体渗透压和有效血容量,改善肾灌注;
禁忌证:感染性或癌性腹水
不良反应和并发症:发热、感染、电解质紊乱等
(6)腹腔-颈静脉引流:主要用于难治性腹水的治疗;
难治性腹水:经限钠水、利尿等常规治疗6周无明显好转
(7)经颈静脉肝内门体分流术(TIPS):
能有效降低门静脉压力
适用于食道静脉曲张破裂大出血、难治性腹水
易诱发肝性脑病
6、食管胃底静脉曲张破裂出血的治疗
处理原则包括控制急性出血及预防再出血。
• 一级预防:预防首次出血;
• 二级预防:预防再出血。
• 预防方法:药物;内镜;补救治疗:介入;手术
• 药物:降低门脉压力和曲张静脉壁张力,减少出血风险
(1)药物治疗:血管收缩药;
(2)三腔二囊管压迫止血:
(3)内镜治疗:硬化剂注射;套扎;组织粘合剂注射;
(4)介入治疗:经皮经肝胃冠状静脉栓塞术(PTO);脾栓塞术;TIPS;
(5)手术治疗:根据EV程度、脾脏大小及脾亢程度、上消化道出血的频度及危险性、门脉及食管静脉压力、肝功能状态及肝硬化病因综合考虑;
目的:降低门脉压力,消除脾功能亢进
方法:分流术、断流术、脾切除术
禁忌证:黄疸 、腹水、肝损严重、有并发症者
7、自发性细菌性腹膜炎
常迅速加重肝损伤,应积极加强支持治疗,并及时给予抗生素治疗。
• 早期、足量、联合应用抗生素,疗程足够长(2周以上)
• 可选择半合成青霉素、三代头孢菌素、喹若酮类等抗生素
8、肝肾综合征
——目前无特效治疗
• 去除诱因:迅速控制上消化道大出血、细菌感染或SBP等诱因
• 严格控制输液量,纠正水电解质和酸碱失衡
• 特利加压素联合白蛋白治疗;在扩容基础上应用奥曲肽及米多君
• 重在预防,避免强烈利尿、单纯大量放腹水及使用肾毒性药物等
9、肝移植
是唯一可提高患者存活率的治疗方法。
肝硬化一旦进入失代偿,出现腹水、EVB、肝性脑病、肝肾综合征等并发症,内科治疗不能从根本上改善预后。
肝硬化进入失代偿期,结合患者年龄、肝功能状态及肝硬化病因,肝移植可作为治疗选项。